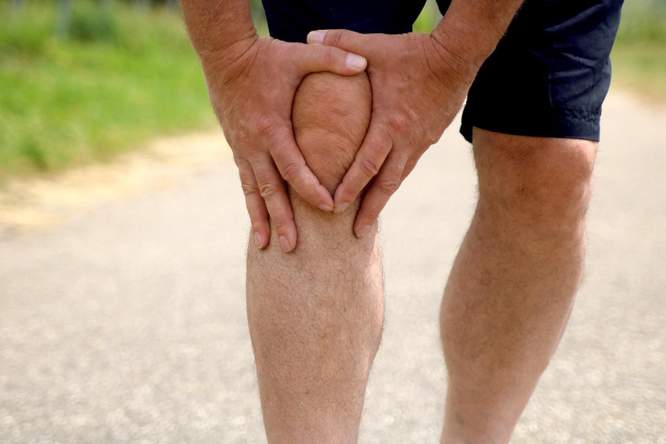
De huidige pijnstillers werken niet bij iedereen. Of ze hebben ernstige bijwerkingen. DNA-onderzoek en hersenscans kunnen voor effectievere middelen zorgen.
De huidige pijnstillers werken niet bij iedereen even goed. Dat komt omdat pijn niet voor iedereen hetzelfde is, en zelfs bij één individu kan pijn van dag tot dag verschillend zijn. Patiënten worden ingedeeld op basis van symptomen (hoofdpijn, rugpijn, buikpijn), en niet op basis van onderliggende mechanismen die tot pijn lijden. Bovendien zijn pijnstillers typisch middelen die een placebo-effect kunnen veroorzaken: hoe en of ze werken, is dus niet altijd even duidelijk. Van paracetamol, bijvoorbeeld, de meest gebruikte pijnstiller, is nog steeds niet achterhaald hoe hij ons precies van pijn verlost. Studies worden vaak gedaan bij dieren, maar de resultaten ervan kan je mogelijk niet zomaar naar mensen verplaatsen. Studies op mensen blijven beperkt, omwille van ethische redenen (je kan menselijke proefpersonen natuurlijk niet zomaar blootstellen aan pijn).
Welke pijnstillers bestaan er vandaag?
Paracetamol is de meest gebruikte pijnstiller. Hij werkt ook koortswerend. Er zijn twee hypotheses over het werkingsmechanisme: beïnvloeding van enzymen die betrokken zijn bij ontstekingsreacties of beïnvloeding van zenuwbanen die een rol spelen bij het voelen van pijn. NSAID’s zijn onstekings- en koortsremmers (zoals ibuprofen of aspirine). Ze remmen de vorming af van prostaglandines, stoffen die de waarneming van pijn en het krijgen van koorts stimuleren. NSAID’s kunnen maagproblemen veroorzaken.
Opioïden zijn gebaseerd op stoffen uit opium (morfine, codeïne). Ze hebben enkel een pijnstillend, maar geen ontstekingsremmend effect. Ze hechten zich aan bepaalde receptoren in het centrale zenuwstelsel en hebben een vergelijkbare werking als lichaamseigen pijnstillers zoals endorfines. Opioïden zijn vaak verslavend.
Wat is de oplossing?
In twee artikels in Science Translational Medicine geven Amerikaanse en Britse onderzoekers een stand van zaken, én een blik in de toekomst. Ze verwachten veel van DNA-sequencing en genoomanalyse om nieuwe doelwitten voor pijnstillers te identificeren. En verbeterde beeldvormingstechnieken zullen ongetwijfeld helpen om eindelijk te begrijpen wat er precies in de hersenen gebeurt – specifiek bij de ontwikkeling van chronische pijn.
De belangrijkste nieuwe onderzoekstechnieken op een rijtje, met hun voordelen en tekortkomingen volgens het artikel van Sulayman Dib-Hajj (Yale School of Medicine):
* Studie van het genoom bij muizen
Onderzoek van het volledige genoom van een groep muizen met en een groep muizen zonder pijn. Zo identificeert men genetische varianten (SNP’s) die samen voorkomen met de aandoening – wat overigens nog niet wil zeggen dat deze SNP’s de aandoening ook veroorzaken. Deze studies zijn niet gericht, maar onderzoeken het volledige genoom.
Ontdekte genen geassocieerd met pijn: CACNG2, P2RX7
Voordelen: Genetisch onderzoek bij muizen staat op hoog niveau. Ziektemodellen van muizen zijn beschikbaar.
Nadelen: Conclusies bij knaagdieren kan je vaak niet zomaar extrapoleren naar mensen. De ontdekte doelwitten voor pijnstillers hebben misschien maar een klein effect.
* RNA-interferentie bij fruitvliegen
Om de functie van genen te achterhalen, schakelt men bepaalde genen uit bij fruitvliegen.
Ontdekte genen geassocieerd met pijn: CACNAD2D3
Voordelen: Genetisch onderzoek bij fruitvliegen staat op hoog niveau. Ziektemodellen van fruitvliegen zijn beschikbaar. Korte generatietijd. Mogelijkheid om enorm veel dieren op korte tijd te analyseren.
Nadelen: Conclusies bij fruitvliegen kan je vaak niet zomaar extrapoleren naar mensen.
* Studie van het genoom bij mensen
Onderzoek van het volledige genoom van een groep mensen met en zonder pijn, om genvarianten te vinden geassocieerd met pijn.
Ontdekte genen geassocieerd met pijn: COMT
Voordelen: onderzoek op mensen, dus het gat met diermodellen hoeft niet te worden gedicht.
Nadelen: Grote patiëntengroepen nodig. Herhaling van zulke studies lukt soms niet. Resultaten kunnen anders zijn naar gelang van geslacht of etnische afkomst. De ontdekte doelwitten voor pijnstillers hebben misschien maar een klein effect. Wat gevonden wordt, zijn associaties, en geen oorzakelijke verbanden. De gevonden genvarianten vallen dus samen met pijn, maar zijn niet noodzakelijk de oorzaak ervan.
* Exoomsequencing bij mensen
Hierbij wordt niet het volledige DNA geanalyseerd, maar alleen het exoom: de genen die coderen voor eiwitten (goed voor zowat 1% van het volledige genoom). ‘Foutjes’ in deze genen zijn vaker gelinkt met aandoeningen dan foutjes in de rest van het genoom.
Ontdekte genen geassocieerd met pijn: genen in de angiotensine pathway
Voordelen: onderzoek op mensen, dus het gat met diermodellen hoeft niet te worden gedicht.
Nadelen: gebaseerd op symptomen bij patiënten, en niet op onderliggende pijnmechanismen.
* Doelgerichte genoomanalyse bij families
Studie bij familieleden waarbij (chronische) pijn erfelijk lijkt te zijn. Vergelijking tussen familieleden die de aandoening hebben geërfd en familieleden die er geen last van hebben. Gerichte analyse van kandidaatgenen.
Ontdekte genen geassocieerd met pijn: SCN9A, SCN10A, SCN11A, TRPA1
Voordelen: Doelwitten identificeren die effectief een rol spelen bij de aandoening, lukt aardig. De resultaten van dit soort onderzoek bij zeldzame erfelijke aandoeningen kan mogelijk geëxtrapoleerd worden naar meer voorkomende ziektes.
Nadelen: Het is moeilijk om families met zulke zeldzame ziektes te vinden. Het onderzoek vergt een grote investering. Kandidaatgenen kiezen is moeilijk. Extrapolatie naar minder zeldzame ziektes is niet gegarandeerd.
Hoe ziet de toekomst eruit?
Volgens Dib-Hajj zal nieuwe technologie genetische en genoombenaderingen van pijn accurater maken. De sequencing van DNA wordt heel snel steeds beter, en het kan ‘een krachtige tool zijn om nieuwe doelwitten voor pijnstillers te identificeren’. Bovendien kunnen ze volgens hem ook helpen om de mechanismen die aan de basis van chronische pijn liggen, te begrijpen. Een nieuwe, effectievere klasse van pijnstillers is op komst, meent hij, net als gepersonaliseerde medicijnen en nieuwe diagnostische criteria voor pijn.
David Borsook (Boston Children’s Hospital) en zijn collega’s benadrukken het belang van beeldvormingstechnieken, zoals MRI-scans. Ook die worden aan sneltempo verbeterd. Ze kunnen meer inzicht geven in de veranderingen in de hersenen die gepaard gaan met de ontwikkeling van chronische pijn. Pijnpatiënten hebben vaker tegelijk last van een depressie of posttraumatische stoornis, en van anhedonie (ze kunnen niet meer genieten). ‘We moeten de gevolgen van pijn op onze hersencircuits begrijpen om de behandeling van chronische pijn te kunnen verbeteren’, klinkt het in de paper.