Immuuntherapie brak pas ongeveer tien jaar geleden door, maar heeft al geleid tot een Nobelprijs. Deze revolutionaire manier om kanker te behandelen stimuleert het immuunsysteem van de patiënt om kankercellen te vernietigen. Dit kan het leven van sommige patiënten redden, maar anderen kunnen resistent zijn tegen de therapie, last hebben van de bijwerkingen, en moeten dan hoge kosten betalen zonder er de vruchten van te plukken. Door op celniveau de respons op immuuntherapie te onderzoeken effenen onderzoekers van het VIB-KU Leuven Centrum voor Kankerbiologie de weg naar een meer gepersonaliseerde kankerbehandeling.
Kanker is eigenlijk een verzamelnaam voor een groot aantal verschillende ziekten. Elke patiënt reageert anders op veelgebruikte therapeutische benaderingen zoals bestraling en chemotherapie. Aan het einde van de 19e en het begin van de 20e eeuw werden de eerste pogingen in de westerse wereld gedaan om patiënten te infecteren met verzwakte bacteriën of virussen om hun natuurlijke afweermechanisme, het immuunsysteem, te activeren. De resultaten waren niet overweldigend, maar wetenschappers geloofden nog steeds dat het activeren van het immuunsysteem een succesvolle strategie zou kunnen zijn om kanker te bestrijden. Ze bleven zich bezighouden met fundamenteel onderzoek naar deze piste.
Sindsdien is er opmerkelijke wetenschappelijke vooruitgang geboekt, maar die heeft slechts zelden geleid tot algemeen toepasbare kankerbehandelingen. Maar er is verandering op komst… "Als het werkt, is immuuntherapie echt geweldig", zegt prof. Diether Lambrechts, groepsleider bij het VIB-KU Leuven Centrum voor Kankerbiologie.
De grensverleggers


De opkomst van immuuntherapie
In 2018 ontvingen James P. Allison en Tasuku Honjo de Nobelprijs voor Geneeskunde. Allison en Honjo onderzochten elk een ander eiwit en ontdekten dat beide werken als een 'rem' op het immuunsysteem. Het opheffen van die rem en het ontketenen van onze immuuncellen om tumoren aan te vallen, is gekend als immuun-checkpointblokkade (ICB). Dit vormt de basis voor een soort immuuntherapie dat immuun-checkpoint-blokkeringstherapie wordt genoemd.
In de afgelopen jaren is het potentieel van ICB-therapie onderzocht door middel van honderden klinische onderzoeken bij meerdere kankertypes. In veel gevallen lieten de klinische onderzoeken bemoedigende positieve effecten zien. De resultaten waren echter ook extreem variabel en onvoorspelbaar, terwijl resistentie, terugval, en bijwerkingen vaak voorkwamen.
De recente ontwikkelingen in 'single cell'-technologie waren een belangrijke katalysator om te begrijpen waarom sommige mensen positief op ICB reageren en anderen niet. Met deze technologie , die diepgaande studies van individuele levende cellen mogelijk maakt, kunnen VIB-onderzoekers om stalen van de tumor en zijn micro-omgeving op celniveau analyseren. Zo kunnen ze gedetailleerde kaarten van de micro-omgeving van de tumor voor en tijdens ICB-therapie vergelijken om te onderzoeken welke biomarkers – signalen die ons iets leren over de dynamische interacties tussen kanker en immuuncellen in de micro-omgeving van de tumor – ingezet kunnen worden om de resultaten van de therapie te voorspellen.
Gedetailleerde celkaarten maken
Om de vooruitgang in dit opkomende gebied van kankerbehandeling te versnellen, startte VIB in 2018 het 'Pointillisme' onderzoeksproject binnen het Grand Challenges Programma. "Immuuntherapie is een echte gamechanger", zegt Diether Lambrechts, die de leiding heeft over het project. “Voor sommige mensen betekent het het verschil tussen leven en dood, zo simpel is het. Daarom willen we zo snel mogelijk zoveel mogelijk inzichten verwerven. Ons belangrijkste doel is om, vooraleer immuuntherapie op te starten, te kunnen voorspellen of patiënten zullen reageren op de therapie. Voor de patiënten die niet gebaat zijn met immuuntherapie, willen we die informatie gebruiken om behandelingen te ontwikkelen die ook hun levensduur kunnen verlengen op een kwalitatieve manier.'
In het Pointillisme project zijn immuuntherapie-onderzoeken geselecteerd voor vier verschillende kankertypes om een uitgebreide verzameling biopsieën voor en tijdens de behandeling van patiënten samen te stellen. Lambrechts: "Omdat borstkanker het meest voorkomende kankertype is dat we onderzoeken, leverde die specifieke studie de eerste resultaten op. In samenwerking met het Multidisciplinair Borstcentrum van UZ Leuven hebben we 'single cell'-technologie gebruikt om de tumor micro-omgeving van 40 patiënten met een vroeg stadium van borstkanker die behandeld waren met immuuntherapie te bestuderen. Dit is de eerste keer dat men bij zo'n groot aantal borstkankerpatiënten een analyse op celniveau is gebeurd."
"De resultaten laten duidelijke verschillen zien tussen patiënten waarvan wordt voorspeld dat ze zullen reageren op de therapie, de zogenaamde responders, en de non-responders voor wie we voorspellen dat de therapie niet zal werken. De duidelijke maar subtiele verschillen zouden niet worden opgemerkt met andere benaderingen. Door de verschillen tussen beide groepen te bestuderen, konden we een signaal voor toekomstige respons definiëren op basis van specifieke kenmerken van de tumor en zijn micro-omgeving. Dit toont aan dat onze gedetailleerde celkaarten van de veranderingen in de tumormicro-omgeving tijdens de behandeling resultaat opleveren."
Therapie-resistentie doorbreken
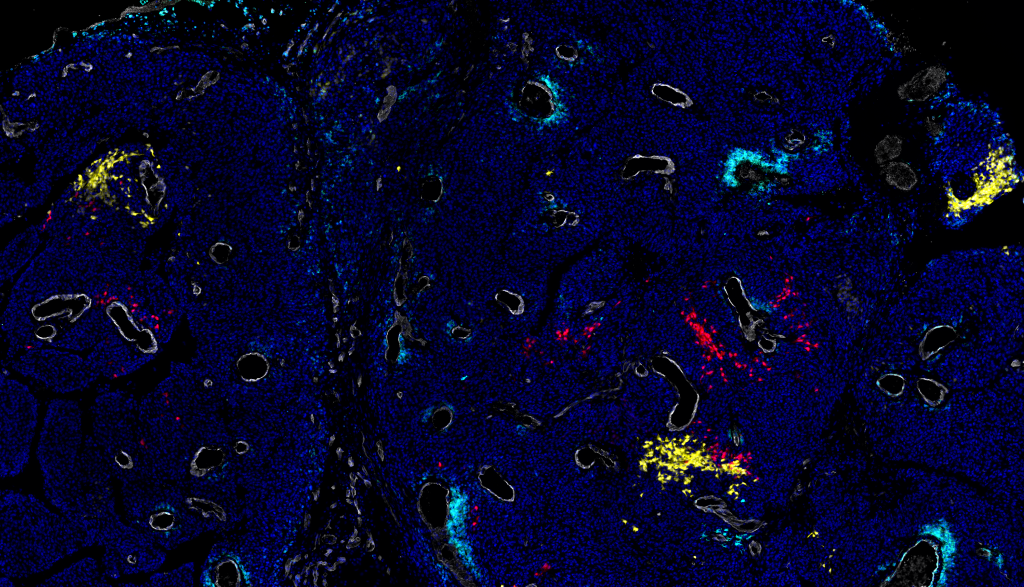
Prof. Jean-Christophe Marine, wetenschappelijk directeur van het VIB-KU Leuven Centrum voor Kankerbiologie, staat mee aan de leiding van het Pointillisme project en heeft zich toegespitst op melanoom, een vorm van huidkanker. Lange tijd werd algemeen aanvaard dat resistentie tegen melanoomtherapieën uitsluitend werd veroorzaakt door genetische veranderingen – mutaties – in de kankercellen. Recent onderzoek suggereert echter dat de resistentie ook kan ontstaan via niet-genetische mechanismen die de expressie van bepaalde genen veranderen zonder hun DNA te veranderen. Hoe en waarom de genetische of niet-genetische route de overhand heeft, bleef onduidelijk, maar een recente publicatie in Cancer Cell heeft een tipje van de sluier opgelicht.
"We toonden aan dat resistentie tegen melanoomtherapieën niet willekeurig wordt geselecteerd, maar vooraf bepaald", legt professor Marine uit. "De aanwezigheid van een specifiek type cellen, neurale lijststamcellen, leidt tot niet-genetische in plaats van genetische therapieresistentie. Deze stamcellen kunnen zichzelf letterlijk 'herprogrammeren' om de therapie te ontwijken. We zijn erin geslaagd een stap verder te gaan en identificeerden het eiwit dat de opkomst en overleving van deze stamcellen bevordert. Door de activiteit van dit eiwit te blokkeren, waren we in staat om de niet-genetische geneesmiddelresistentie drastisch te verminderen in menselijke tumorcellen die in muizen waren binnengebracht."
"Deze bevindingen hebben belangrijke klinische implicaties", voegt postdoctoraal onderzoeker Florian Rambow, die bij het onderzoek betrokken was, toe. "We hebben niet alleen een haalbare manier laten zien om niet-genetische resistentie tegen melanoomtherapie te onderdrukken, maar we hebben ook aangetoond dat de aanwezigheid van specifieke cellen bepaalt welk resistentiemechanisme waarschijnlijk zal optreden. Dit zal ons helpen om de resistentieroutes bij patiënten te voorspellen en gepersonaliseerde therapieën ontwikkelen."
Flamingo Tx, een zwerm van potentiële behandelingen
In 2016 onthulde het VIB-team van professor Marine, samen met onderzoekers van de Universiteit Gent en de KU Leuven, dat de groei van agressieve huidkanker sterk afhankelijk is van de aanwezigheid van een niet-coderend RNA-gen genaamd SAMMSON. De resultaten van hun onderzoek zijn gepubliceerd in Nature. In 2020 was VIB medeoprichter van Flamingo Therapeutics, een spin-off die zich focust op de ontwikkeling van innovatieve therapieën op basis van deze inzichten. COO Floor Stam: "We zijn het enige bedrijf ter wereld dat dit type kankerbehandeling in zo'n vergevorderd stadium ontwikkelt. Flamingo Tx is een internationale organisatie, maar onze link met België en VIB is erg belangrijk vanwege de knowhow."
Op naar gepersonaliseerde geneeskunde
Professor Lambrechts gelooft sterk in de toekomst van immuuntherapie voor de behandeling van verschillende kankertypes en patiënten: "Immuuntherapie zoals we die kennen ontstond pas 10 jaar geleden, maar wordt al toegepast op meer dan 30 kankertypes. We hebben ons tot nu toe slechts op twee moleculen gericht, en het Grand Challenges Programma zal ons helpen therapieën te ontwikkelen die we op andere moleculen kunnen toespitsen. Onderzoek naar kankervaccins is een andere veelbelovende, op immuuntherapie-gebaseerde manier om kanker te bestrijden.
"We zijn op weg naar een gepersonaliseerde benadering van geneeskunde - en niet alleen voor kanker - dankzij ongelooflijke technologische ontwikkelingen en verregaande samenwerking tussen onderzoekscentra, ziekenhuizen, en patiënten. Het Pointillisme-project is daarbij een belangrijke hefboom."