De opioïdencrisis eist tienduizenden doden in de Verenigde Staten. Langzaam maar zeker waait het gevaar over naar Europa. Ook in Nederland en België vallen doden door een overdosis pijnstillers. Hoe stoppen we de nakende epidemie?
Beeld: Amerikanen protesteren bij Purdue Pharma, producent van opioïde pijnstiller OxyContin en tonen foto's van hun geliefden die overleden aan een overdosis opioïde pijnstillers.
Dit artikel verscheen februari 2020 in Psyche&Brein.
Spierpijn, vermoeidheid en hoofdpijn plaagden Sofie* (58) al een hele tijd. Fibromyalgie, luidde de diagnose. Tegen de pijn kreeg ze paracetamol met codeïne – een opiaat – voorgeschreven. “Ik kreeg er vreemd genoeg energie van. Na een tijdje kon ik niet meer zonder. Zodra de wekker afliep, nam ik twee tabletten in om mijn dag te kunnen beginnen. Rond een uur of tien nam ik mijn tweede dosis, op het werk. Omdat ik wist dat het een krachtig middel was, heb ik me rigoureus gehouden aan wat me was voorgeschreven, namelijk vier keer twee tabletten per dag.”
Verdubbeling van het gebruik
Sofie is niet alleen. Het gebruik van opioïden zit in de lift. In Nederland verdubbelde het aantal gebruikers in tien jaar tijd. In 2017 – het recentste jaar waarvoor cijfers beschikbaar zijn – heeft 7,5 procent van de Nederlanders een voorschrift voor deze pijnstillers gebruikt. België laat in nagenoeg dezelfde periode eveneens een verdubbeling zien. Daar gebruikt nu 10 procent van de bevolking opioïden. “De stijgende trend is onmiskenbaar”, reageert farmacoloog Hans De Loof (Universiteit Antwerpen), “en België zit bij de slechtere leerlingen van de klas”.
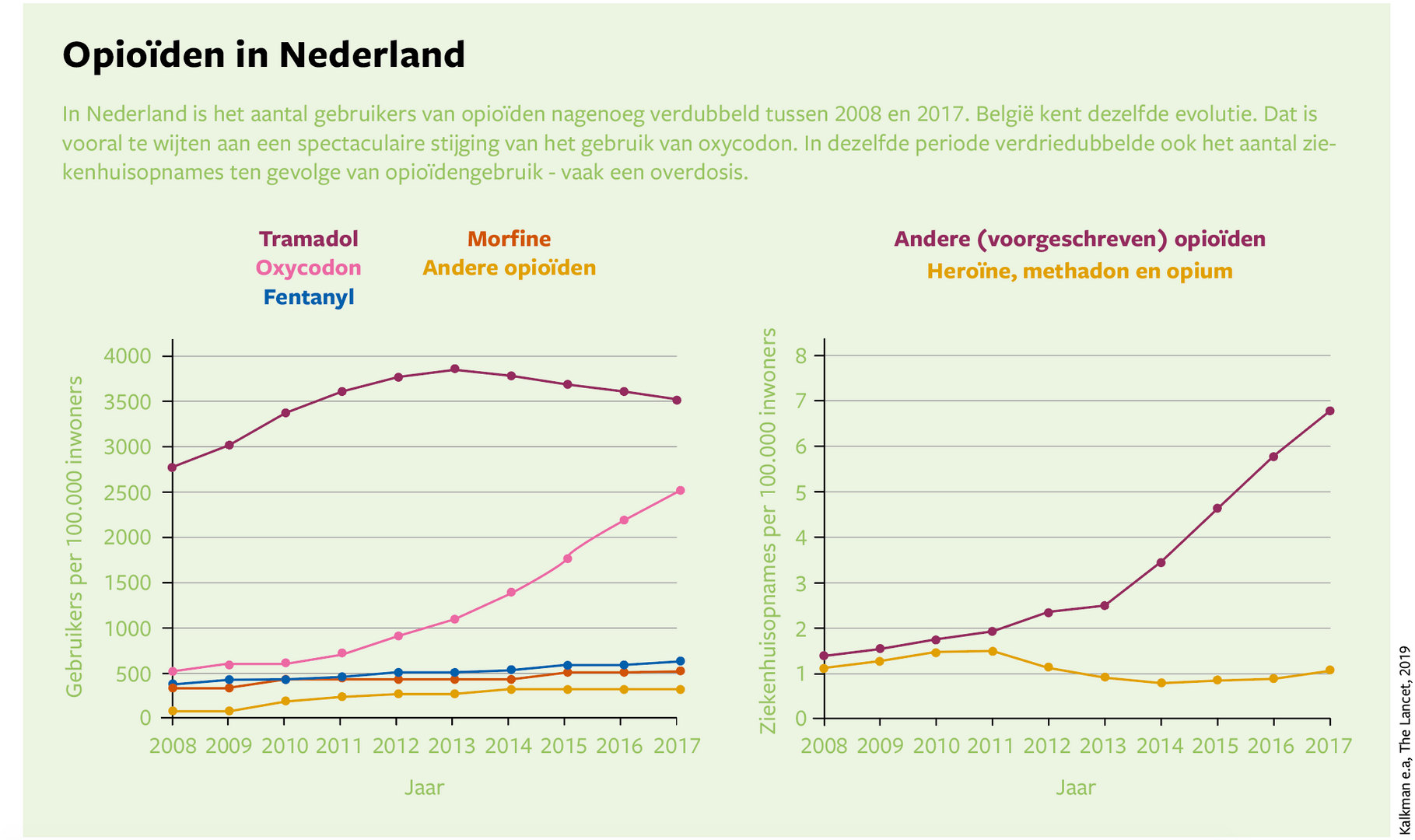
Volgens De Loof tonen de cijfers mogelijk maar het topje van de ijsberg. Dat er ook gebruikt wordt zonder (verplicht) voorschrift, staat als een paal boven water. Gooi je de zoekopdracht ‘tramadol zonder voorschrift’ in Google, dan vind je in minder dan een seconde enkele websites die beloven dat je met één muisklik een verpakking van dertig pillen thuis krijgt bezorgd.
Dat opioïdengebruik risico’s inhoudt, bewijzen de cijfers van ziekenhuizen en afkickcentra. In Nederland is in tien jaar tijd het aantal ziekenhuisopnames na een overdosis verdriedubbeld, de verslavingszorg voor deze patiënten is bijna verdubbeld (tot 5,6 per 100.000 inwoners). In 2017 overleden 111 Nederlanders aan een overdosis opioïde pijnstillers, dubbel zoveel als tien jaar eerder. Voor België ontbreken cijfers, “maar het is onwaarschijnlijk dat er nog geen doden zijn gevallen”, zegt De Loof.
Meer pijn of meer aandacht?
Opioïden bestaan in vele maten en gewichten en behoren tot de ‘familie’ van morfine (zie kader: ‘Zo werken opioïden’). De populairste synthetische opioïden zijn tramadol, oxycodon en fentanyl. Ze gaan over de toonbank onder de merknamen Contramal, Oxynorm of Durogesic. Opioïden kunnen ook gecombineerd worden met paracetamol, zoals bij Sofie. Er bestaat zelfs hoestsiroop met codeïne.
Oorspronkelijk waren opioïden voorbehouden voor ernstige pijn, zoals bij terminale kanker. Het zijn krachtige pijnstillers, die bij acute pijn soelaas kunnen bieden. Wetenschappelijk bewijs dat ze ook helpen bij chronische pijn ontbreekt. Integendeel zelfs. Een onderzoek aan de universiteit van Minnesota volgde een jaar lang 240 patiënten op met rug- of gewrichtspijn. De helft gebruikte opioïde pijnstillers, de andere helft slikte het middel gabapentine. De tweede groep rapporteerde minder intense pijn en minder bijwerkingen. Toch worden opioïden voorgeschreven voor chronische pijn.
“De vergissing die aan de basis ligt van de huidige epidemie is de introductie van de ‘pijnladder’ door de Wereldgezondheidsorganisatie (WHO)in 1996”, meent De Loof. “Het doel was nobel. Men wilde terminale kankerpijn verlichten en het taboe op morfine, dat in vele landen bestaat, wegwerken. Voor die patiënten is het verslavende effect geen probleem. Cru gesteld: ze gaan toch dood. Die pijnladder is vervolgens ‘misbruikt’ om opioïden voor chronisch gebruik voor te schrijven.”
“Ik liep er als een zombie bij. Mijn darmwerking was door de medicatie zo verstoord dat ik maar om de negen dagen naar het toilet kon”
Sindsdien is er veel meer aandacht voor pijn en pijnbestrijding. “Richtlijnen vragen aandacht voor de behandeling van pijn, en artsen begonnen opioïden ook aan te raden voor pijn die niet gerelateerd was aan kanker”, zegt verslavingsexpert Geert Dom (Universiteit Antwerpen).
Een op de vijf Belgen en Nederlanders voldoet aan de criteria voor chronische pijn en kan zich dus pijnpatiënt noemen. Deze patiënten hebben pijn die langer dan drie maanden aanhoudt, zonder duidelijke oorzaak. De pijnklinieken zitten vol. Weinig verwonderlijk misschien dat zoveel mensen een voorschrift krijgen voor krachtige pijnstillers.
Vermoeide artsen
Maar er is meer. De ziekenhuisverblijven worden korter, waardoor meer patiënten een voorschrift krijgen voor krachtige pijnstillers. De farmabedrijven hebben, vooral in de VS, de opioïden aangeprezen als veilige medicijnen. En patiënten vragen ernaar omdat ze willen blijven functioneren. Sommigen kunnen het zich simpelweg niet veroorloven om thuis te blijven. “Pijnpatiënten zoeken voortdurend verlichting”, zegt Dom. “Ze zeggen: ‘Dokter, je gaat dat toch niet afbouwen? Dan kan ik mijn bed niet meer uit.’”
Sofie kreeg makkelijk nieuwe voorschriften. Sterker nog: toen ze depressief raakte en bij een psychiater aanklopte, liet die haar overschakelen op methadon. Een nog veel krachtigere opioïde. “Hij zei dat ik voor nieuwe voorschriften gewoon bij de huisarts kon aankloppen. En dat deed ik ook. Zij heeft daar nooit vragen over gesteld. Ik had het maar te vragen, en ze gaf me een voorschrift.”
Hans De Loof haalt een onderzoek aan naar het voorschrijfgedrag bij Amerikaanse huisartsen. “Artsen blijken vooral aan het einde van hun spreekuur sneller geneigd om opioïden voor te schrijven. Omdat een voorschrift schrijven sneller gaat dan in gesprek gaan met een patiënt om andere oplossingen te zoeken.”
Uiteindelijk nam Sofie 120 milligram methadon per dag. “Ik liep er als een zombie bij, maar had dat zelf niet door. Mijn darmwerking was door de medicatie zo verstoord dat ik maar om de negen dagen naar het toilet kon.”
Van een verslaving aan pijnstillers afraken is even hard als afkicken van heroïne
Wetenschappelijke publicaties zijn niet unaniem over het risico om verslaafd te raken. De percentages schommelen tussen 3 en 8 procent van de gebruikers. Dat lijkt niet zo veel, maar in totaal gaat het voor Nederland en België toch om tienduizenden mensen.
Al na enkele weken gebruik kun je lichamelijk verslaafd raken. Dat betekent dat je afkickverschijnselen vertoont zodra je stopt: hevig zweten, braken, diarree. “Die lichamelijke afhankelijkheid hangt voor een groot deel af van je genen”, zegt Dom. “Maar dat is nog het minste kwaad. De psychische afhankelijkheid is veel erger. Je krijgt de neiging steeds vaker en meer te gaan gebruiken. Niet alleen op momenten dat je pijn hebt, maar ook als je denkt dat je pijn zal krijgen, als je stress hebt … Na een tijd gebruik je voortdurend omdat er altijd wel een reden te verzinnen valt.“
Pijn in je brein
Waarom raakt niet iedereen verslaafd? Er zijn risicofactoren, zoals een voorgeschiedenis van verslaving, bij jezelf of bij dichte familieleden. Ook een jeugdtrauma heeft impact. “We weten dat er een verband bestaat tussen stress bij jonge kinderen en een verhoogd risico op chronische pijn op latere leeftijd. Vermoedelijk raken het afweersysteem en het stresssysteem fundamenteel ontregeld.”
Derde risicofactor is een psychiatrische aandoening. Dom: “Opioïden dempen niet alleen lichamelijke pijn, maar ook negatieve gevoelens zoals angst of verdriet. De medicatie grijpt in op het pijnsysteem in het brein, en dat is grotendeels hetzelfde voor lichamelijke en psychische pijn.”
Ten slotte zijn opioïden inherent verslavend. Na enkele weken bouwt het lichaam tolerantie op tegen de pijnstillende werking, waardoor je een steeds hogere dosis nodig hebt.
Ga je steeds meer gebruiken, dan kan het grondig misgaan. Opioïden stillen niet alleen de pijn, maar hebben ook allerlei bijwerkingen. Je wordt er suf van. Ze beïnvloeden de hartslag, bloeddruk en ademhaling. De reflex om adem te halen verdwijnt, in die mate zelfs dat je in coma kunt raken. Je riskeert te sterven door een hartstilstand en zuurstoftekort.
Het gevaar op een overdosis is reëel, want de tolerantie voor de effecten van opioïden loopt niet gelijk op. Je lichaam raakt sneller gewend aan het pijnstillend effect – waardoor je hogere dosissen gaat nemen – dan aan het effect op de ademhaling.
Overleven op fruit en yoghurt
Van een verslaving aan pijnstillers afraken is even hard als bij illegale drugs als heroïne. Bijkomende moeilijkheid: de meeste patiënten zien zichzelf niet als verslaafd. Ze bestrijden toch enkel hun pijn?
“Mijn man vond allang dat ik met die pillen moest stoppen, maar ik wuifde dat altijd weg”, zegt Sofie. “Dankzij mijn medicatie kan ik werken en het huishouden doen. Is het dan zo erg dat ik geregeld overdag slaap? Pas toen ook mijn zoon aandrong, heb ik de klik gemaakt.”
In 2013 liet Sofie zich opnemen in een psychiatrisch centrum om van haar opioïdenverslaving af te raken. “In tien weken tijd moest mijn gebruik naar nul. Ik moest niet alleen stoppen met methadon, maar ook gedeeltelijk met de antidepressiva en de kalmeermiddelen die ik nam. Ik ging door een hel. Wekenlang kon ik alleen fruit en yoghurt binnenkrijgen. Ik viel dertig kilogram af. Ik stond stijf van de stress, kon niet slapen, had hartkloppingen, zweetaanvallen en mijn bloeddruk kende hoge pieken en dalen. Maar: het is me gelukt. Vreemd genoeg ben ik naar huis gegaan zonder pijn. Mijn spierpijn was verdwenen, terwijl ik me voordien bij het opstaan jarenlang als een tachtigplusser voelde.”
Dat laatste is minder vreemd dan het lijkt. Langdurig gebruik van pijnstillers kan namelijk pijn uitlokken, een fenomeen dat hyperalgesie heet. Het mechanisme erachter is niet bekend.
Tien weken afzondering in een afkickcentrum is niet voor iedereen de beste manier om van een opioïdenverslaving af te komen, denkt Dom. “Traag afbouwen is de boodschap. En de meeste pijnpatiënten zullen zich eerder thuis voelen in een pijnkliniek dan in een afkickcentrum, waar ze tussen de alcoholici en drugsverslaafden terechtkomen. Verslavingsinterventies integreren in pijnklinieken kan een oplossing bieden.”
Opioïde pijnstillers worden bereid uit opium of zijn synthetische equivalenten daarvan. De bekendste zijn codeïne, morfine, oxycodon, tramadol en fentanyl. Ze bestaan in pilvorm, maar ook als pleisters, neusspray en als vloeistof om in te spuiten.
Opioïden bezetten opioïdreceptoren in het brein, het ruggenmerg en de darmen. Er bestaan verschillende soorten van die receptoren, en de activering ervan geeft verschillende effecten. Een remming van de pijnsignalen naar het brein, maar ook ongewenste effecten, zoals constipatie en sufheid. En soms ook euforie, omdat opioïdengebruik ervoor zorgt dat er meer van de ‘geluksstof’ dopamine beschikbaar wordt in het brein.
De pijnstillende werking van opioïden is enkel aangetoond voor kortdurend gebruik. “Bij een hartaanval of botbreuk moet je niet twijfelen”, zegt farmacoloog Hans De Loof. Maar bij langdurig gebruik kunnen opioïden vreemd genoeg zelfs pijn opwekken – een fenomeen dat hyperalgesie heet en niet goed begrepen wordt.
Kleinere verpakkingen
Beter voorkomen dan genezen, natuurlijk. “Soms zijn de oplossingen ontstellend eenvoudig”, zegt Hans De Loof. “Een standaard verpakking oxycontyn bevat dertig pillen, terwijl je er soms maar vier nodig hebt. Daarna blijft de doos rondslingeren, en de volgende keer als je pijn hebt, grijp je daar snel naar terug. Je zou moeten kunnen starten met een dosis voor een week.”
Dom vult aan: “De richtlijnen moeten worden aangepast, zodat artsen telkens de kleinste effectieve dosis kunnen voorschrijven en het risico op overdosis en verslaving vooraf kunen inschatten via vragenlijsten.”
Ook het medisch shoppen – van dokter naar dokter trekken in de hoop een voorschrift te bemachtigen – moet een halt toegeroepen worden. Net als het ‘apotheekshoppen’. “Er vindt momenteel overleg plaats over maatregelen met apothekers- en huisartsenverenigingen”, zegt De Loof. “Ik pleit voor het verplicht maken van het zogeheten gedeeld farmaceutisch dossier. Een patiënt krijgt enkel nog een voorschrift van zijn huisarts als hij belooft alleen nog bij hem of haar te komen en er een vaste apotheek op na te houden. De apotheker ziet in een centrale databank het medicijngebruik van de patiënt. Iemand die echt medicatie nodig heeft, zal daar geen probleem mee hebben. Maar shoppers zullen tegen de lamp lopen.”
In de Verenigde Staten, dat al veel langer in de greep is van een opioïdencrisis, hebben maatregelen gezorgd voor een drastische afname van het aantal voorschriften. Dat resulteerde voor het eerst in een daling van het aantal doden door morfine, codeïne en oxycodon.
Maar het aantal doden als gevolg van een overdosis fentanyl, dat honderd keer sterker is dan morfine, stijgt nog steeds. Wie van vandaag op morgen geen voorschrift meer krijgt, zoekt zijn heil op de zwarte markt. Wat je dan slikt of spuit, weet je niet, wat het risico op een overdosis nog groter maakt.
Opioïden mogen dan de grote boeman zijn, toch blijven ze hun nut hebben voor sommige patiënten. Voor acute ernstige pijn, maar soms ook voor chronische pijn. Experts zijn het erover eens dat niemand gedwongen moet worden om te stoppen.
Pijnpatiënt Joëlle (41) ging na meerdere alternatieven te hebben uitgeprobeerd vier jaar geleden over op oxycodon. “Ik ben al achttien jaar ziek”, vertelt ze. “Het begon met extreme vermoeidheid en spier- en gewrichtspijn. Vervolgens heb ik problemen gehad met mijn schildklier. Daarbovenop heb ik een brandende en stekende pijn ontwikkeld, die ik continu in meerdere of mindere mate voel, vooral in mijn bovenbenen en armen. Tijdens hevige pijnaanvallen, die acht uur kunnen aanhouden, voelt het alsof er iemand een doos met kapotte champagneglazen keihard tegen mijn benen slaat. Ik slik tussen de 40 en 120 milligram snelwerkende oxycodon per dag. Bij extreme pijn kan dat oplopen tot 160 mg, maar op zeldzame goede dagen gebruik ik niets.”
Voor sommige patiënten is het niet leefbaar zonder pijnstillers, zegt verslavingsexpert Geert Dom (Universiteit Antwerpen). “Toch is het altijd goed als een arts nagaat waar de pijn vandaan komt. Kun je iets doen aan de oorzaak, of niet? Of ligt die oorzaak misschien wel bij het opioïdengebruik op zich? Langdurig gebruik kan pijn uitlokken.”
“Dankzij de opioïden wordt mijn leven draaglijker”, zegt Joëlle. “Als pijn tijdelijk is, kun je even doorbijten. Maar als je nooit eens op adem kunt komen, wordt dat heel zwaar. Ik neem alleen medicatie als ik pijn heb, en dan start ik meestal met een half tabletje. Is het na een uur niet afgezwakt, dan neem ik de tweede helft. Ik ben me bewust van de risico’s en ga er weloverwogen mee om. Ik ben heel beducht voor verslaving. Daarom heb ik het gebruik van opioïden jarenlang uitgesteld en neem ik de medicatie nooit preventief. En er zijn ook positieve aspecten aan opioïden, naast hun pijnstillende effect. Ze zijn vrij onschadelijk voor je lijf.”
Dat kan bijvoorbeeld niet gezegd worden van paracetamol (dat bij verkeerde doseringen leverproblemen oplevert) en van onstekingsremmers (die slecht zijn voor de maag).
Het is niet omdat je pijnpatiënt bent dat je per definitie psychische problemen hebt en zwaar verslaafd raakt aan je pijnstillers, bevestigt Dom. Het risico is voor iedereen anders.
Joëlle heeft overigens nog andere strategieën om de pijn te verlichten. “Als ik pijn heb, heb ik de neiging te bewegen en rond te lopen. Als ik genoeg afleiding heb en leuke dingen doe, dan kan ik het beter volhouden. Al heeft dat ook een keerzijde. Als ik bijvoorbeeld eens ga dansen, dan moet ik dat de dagen daarna bekopen. De pijn gaat dan door het plafond. Ik heb fysiotherapie en psychotherapie gehad. Daar heb ik onder meer geleerd om me niet te verzetten tegen de pijn, en hem op te nemen met mijn hele lichaam. Zie jezelf als een spons, zei de therapeut. Daardoor zwakt de pijn wat af en kan ik die wat beter verdragen.”
Alternatieve behandelingen
Dan rijst de vraag: zijn er alternatieven voor opioïden om ernstige chronische pijn te verlichten? Zowel De Loof als Dom pleit voor een multidisciplinaire aanpak. “Niet alleen de artsen zijn aan betrokken partij”, zegt De Loof. “Ook de fysiotherapeuten, psychologen, psychiaters, ergotherapeuten en maatschappelijk werkers. Pijn moet je in zijn geheel bekijken. Dat gebeurt nu al in veel pijnklinieken, maar ook huisartsen zouden veel makkelijker moeten kunnen samenwerken en doorverwijzen.”
Dom vult aan dat de gezinsleden van de patiënt betrekken en arbeidsbegeleiding ook belangrijk zijn. “Thuis zitten zal je niet genezen.” Chronische pijn is een complex gegeven. Vaak is er geen oorzaak te vinden, en is het pijnsysteem op een of andere manier in overdrive geraakt. Ook psychologische en sociale factoren spelen een rol, zoals angst, stress of de reacties van de omgeving op pijn.
Dat ondervindt ook Sofie. “Mijn pijn hangt voor een stuk samen met stress. Daarom zou ik graag naar een psycholoog gaan, maar dat wordt niet terugbetaald en dus kan ik me dat niet permitteren. Ook fysiotherapie wordt trouwens maar voor een beperkt aantal behandelingen deels terugbetaald.”
Qua psychotherapie wordt er het meest gewerkt met cognitieve gedragstherapie, mindfulness en acceptance and committment-therapie. “Maar heel veel onderzoek dat dit echt werkt, is er niet”, geeft Dom toe. “Wat voor de ene patiënt werkt, werkt daarom niet voor de andere. Dat geldt zowel voor medicatie als voor psychotherapie.”
Misschien vinden pijnpatiënten soelaas bij wat nog in de pijplijn zit. Zoals hersenstimulatie, ketamine of bepaalde antidepressiva en epilepsiemedicatie. Die kunnen ook pijnstillende effecten hebben of voor een ‘reset’ van het verstoorde pijnsysteem zorgen. Ook cannabis als pijnstiller zit in de lift. Dom: “Daar zitten nuttige stoffen in, maar er is geen echt bewijs dat dit een waardevolle pijnstiller is.” Momenteel is ook onderzoek aan de gang om een soort ‘afgeslankte’ opioïden te maken, die puur op de lichamelijke pijn werken en geen psychische effecten zouden hebben.
“De stijgende trend van opioïdengebruik is onmiskenbaar, en België zit bij de slechtere leerlingen van de klas”
En wat met die andere grote groepen van pijnstillers, de ontstekingsremmers en paracetamol? “Die zijn in elk geval veel minder verslavend”, zegt Dom. “Maar ze hebben andere gevaarlijke bijwerkingen. Jaarlijks sterven in Europa vele duizenden mensen aan leverproblemen als gevolg van paracetamolgebruik. En van ontstekingsremmers kun je maagzweren en –bloedingen krijgen.” Met andere woorden: als opioïden de zwarte piet toegeschoven krijgen, schakelen we misschien over op andere middelen die evenmin onschuldig zijn. “Ik zou het misschien niet mogen zeggen, maar eigenlijk zijn opioïden voor het lichaam redelijk veilige stoffen.”
Lange termijn
Sofie raakt intussen al zes jaar geen opioïden meer aan. “Het gaat goed”, zegt ze, hoewel de spier- en rugpijn zijn teruggekeerd. “Ik doe dagelijks oefeningen, neem voedingssupplementen, een antidepressivum voor mijn zenuwpijn en af en toe paracetamol, op advies van mijn nieuwe huisarts en psychiater. Verder probeer ik zo veel mogelijk te bewegen en voldoende te slapen.”
“We moeten realistisch zijn”, zegt De Loof. “Je kunt een patiënt morfine geven en de pijn zal weg zijn. Maar dat is een kortetermijntactiek. Is er niets te doen aan de oorzaak van de pijn, dan start je het best met niet-farmacologische therapieën. Via oefeningen kun je je spieren versterken, je kunt je leefpatroon aanpassen zodat je minder pijn uitlokt, eventuele slaapproblemen moeten opgelost worden.”
“Als dat allemaal niet helpt, kan psychotherapie een manier zijn om beter met de pijn om te gaan. Pas als dat ook faalt, ga je naar medicatie. Nu wordt de stap van artsbezoek naar medicatie vaak te snel genomen. Want de andere methodes kosten tijd en werk van arts en patiënt. Elke dag verplicht een wandeling maken en pas na drie weken resultaat voelen, vraagt veel meer engagement dan een pilletje voorschrijven en onmiddellijk effect sorteren.”
“Artsen moeten met hun patiënt naar de lange termijn kijken. Het doel moet zijn om leven met pijn draaglijk te maken en de dagelijkse activiteiten te kunnen opnemen, zonder dodelijke bijwerkingen van pijnstillers. Er zijn te weinig experts die dat grote plaatje voor ogen hebben.”
*Sofie is niet de echte naam van de getuige.